L’Organizzazione mondiale della sanità (Oms) la chiama “era-post-antibiotica”, quella nella quale perfino le infezioni più banali possono diventare causa di morte. Si tratta del fenomeno già esplorato dell’antibiotico-resistenza che riguarda da vicino anche l’Italia, risultata tra le aree più vulnerabili secondo il report dell’Oms, “Worldwide country situation analysis: response to the antimicrobial resistence”, presentato a Ginevra il 29 aprile scorso e che ha analizzato l’estensione del fenomeno in 194 paesi.
(immagine tratta dal report Antimicrobical resistance surveillance 2014, WHO)
L’analisi dell’Oms riporta i dati raccolti dalla sezione EARS-Net dell’European Centre for Disease and Control. Tra i 29 paesi dell’Unione Europea, l’Italia è tra i primi cinque paesi che presentano ceppi batterici comuni ed aggressivi, come Escherichia C., Staphylococcus aureus, Pseudomonas aeruginosa, altamente resistenti a diverse cure antibiotiche. Inoltre, preceduta da Grecia, Francia, Romania e Belgio, l’Italia occupa il 5° posto nel consumo di antibiotici, il cui abuso è tra le principali cause del fenomeno.
Di fronte ad un aumento dei fenomeni di antibiotico-resistenza, gli interventi in atto in Italia però sono ancora a macchia di leopardo. L’Iss invita le Regioni a segnalare i casi di infezioni batteriche da enterobatteri resistenti ai carbapenemi, antibiotici ad ampio spettro, ma una consapevolezza adeguata da parte di medici e cittadini a livello nazionale è ancora scarsa.
Eppure, la resistenza alle cure antibiotiche si profila come il problema di salute pubblica globale più importante del XXI secolo che richiede investimenti record – ne è indizio l’annuncio di Obama a gennaio 2015 – e soprattutto un piano di prevenzione e attacco a livello transnazionale. L’ Oms discuterà in proposito entro il mese di maggio come affrontare le sfide del futuro perseguendo 5 obiettivi primari:
1. prevenzione delle infezioni batteriche;
2. consapevolezza e comprensione del fenomeno dell’antibiotico-resistenza;
3. ridurre l’incidenza di infezioni;
4. ottimizzare l’uso di antibiotici;
5. sviluppare investimenti sostenibili per scoprire nuove terapie mediche, nuovi strumenti diagnostici, vaccini e altri interventi.
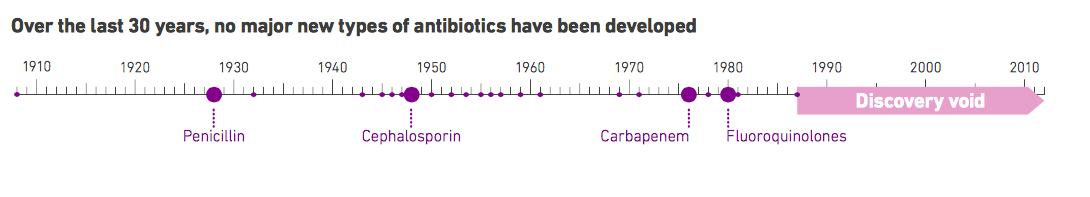
Proprio quest’ultimo punto si rivelerà decisivo, visto che dal 1987 la ricerca in materia di terapie antibiotiche è ferma, mentre la capacità di adattamento dei batteri accelera. Infatti, diversi canali di pressione selettiva, dall’uso scorretto di terapie farmacologiche al trattamento antibiotico dei cibi nella catena alimentare, restituiscono terapie inefficaci contro batteri, ma anche virus e parassiti cause di malattie gravi come malaria, tubercolosi, HIV, influenza fino alle più banali infezioni urinarie.
Credits immagine: Sparky/Flickr CC
Questo articolo è stato prodotto in collaborazione con il Master in Giornalismo e comunicazione istituzionale della scienza dell’Università di Ferrara




per sapere notizie sulle sperimentazioni delle cellule staminali per la retina,cosa devo fare?
grazie